创投观察 | 中国慢病管理现状与国内外管理模式探索
本文是创投观察系列的第111篇
分享人:火石创造(微信公众账号:firestone-link)
重阳,我们来聊一聊跟老龄化有关的话题。
随着年龄的增长,三高、骨质疏松、肿瘤等的发病率都急剧上升。老龄化的加快使得慢病管理刻不容缓,国家不仅从政策上给予了倾斜,同时也从慢病管理模式上进行了诸多探索。
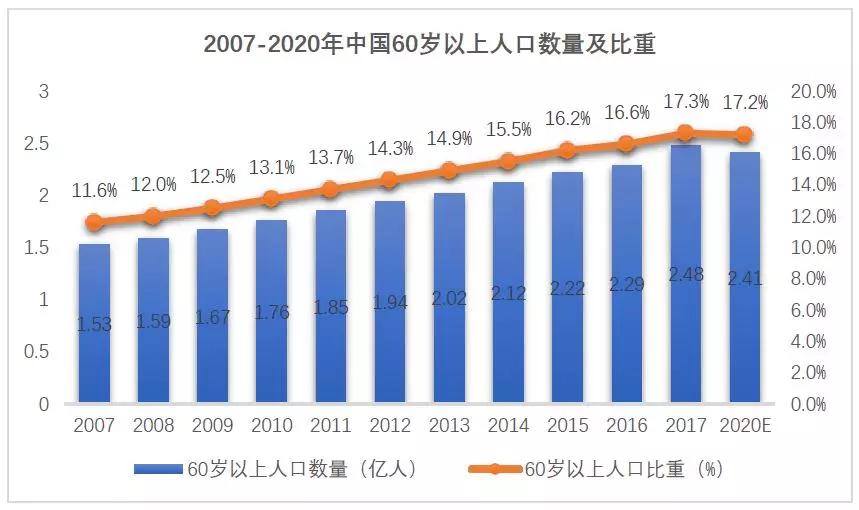
根据国家统计局的数据,2017年,全国人口中60周岁及以上人口24090万人,占总人口的17.3%,其中65周岁及以上人口15831万人,占总人口的11.4%。60周岁以上人口和65周岁以上人口都比上年增加了0.6个百分点,老龄化程度持续加大。预计到2020年,老年人口达到2.48亿,老龄化水平达到17.17%,其中80岁以上老年人口将达到3067万人;2025年,六十岁以上人口将达到3亿,成为超老年型国家。
数据来源:国家统计局
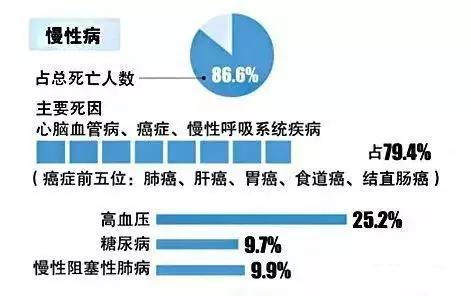
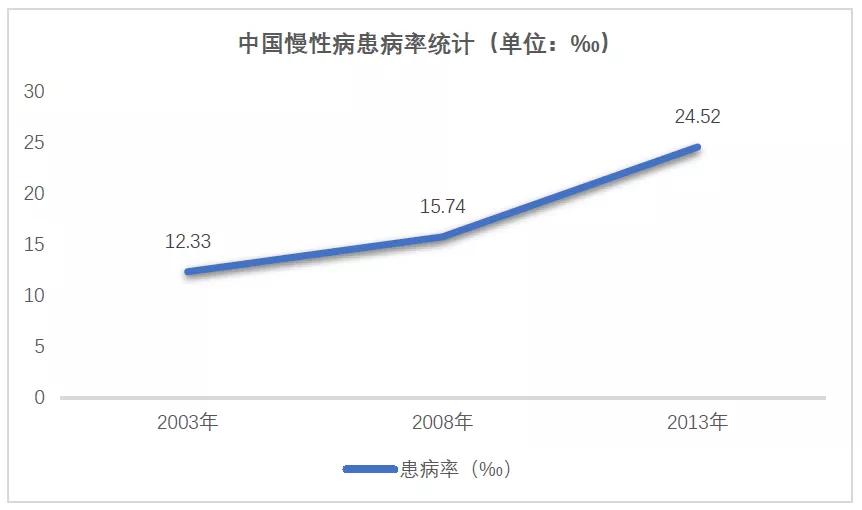
而随着人口老龄化的不断加剧,我国的流行病学模式已经完成了从传染病向慢性非传染性疾病的转变。《2017年中国卫生和计划生育统计年鉴》数据显示,从2003年到2013年十年间,我国慢性病患病率增长近2倍,2012年全国居民慢性病死亡率为533/10万,占总死亡人数86.6%,其中心脑血管病、癌症和慢性呼吸系统疾病是主要死因,占总死亡的79.4%,慢性病已经成为我国居民健康的头号杀手。
图片来源:脑血管病预防与治疗
目前我国的慢性病患者已超过3亿人,导致的疾病负担已占到总疾病负担的70%,所产生医疗费用的增长速度已经极大超过我国居民的承受能力。同时,以糖尿病为代表的慢性病已呈现年轻化发展趋势,严重影响到居民的生活质量和身体健康,慢病管理刻不容缓。
数据来源:2017年中国卫生和计划生育统计年鉴
慢病管理(Chronic Disease Management, CDM)是指对慢性非传染性疾病及其风险因素进行定期检测、连续监测、评估与综合干预管理的医学行为及过程,主要内涵包括慢病早期筛查、慢病风险预测、预警与综合干预,以及慢病人群的综合管理、慢病管理效果评估等。
目前中国大量的医疗资源投入都集中在急性疾病和重症,因此不管是中国整个医疗体系还是医疗过程和理念,并没有给慢病人群已足够的重视。随着现代医疗的不断发展,健康管理理念不断深入人心,慢病管理服务的需求不断上扬,相应医疗资源的短缺为慢病管理服务的发展带来了极大的市场空间。
虽然慢病管理市场看似具有数亿人群和千亿级空间的市场潜力,但却是一个难以有效切入的领域,市场呈现出一种外热内冷的状态,慢病管理的创业始终步履维艰,以2015年出现的“百糖大战”为例,涌现出了一大批血糖管理APP,但是到如今绝大部分已经销声匿迹或者转型了。
慢病管理的创新模式普遍陷入了三大困境:
没有明确支付方,个人用户支付意愿很低。Latitude Health在2016年进行的调研显示只有28%的用户愿意为慢病管理付费,而慢病管理服务又因其效果难以定量分析、与医保控费的直接经济联系不明确等因素导致其很难纳入报销范围。
以医生为核心的慢病服务造成资源错配。市场现有模式普遍倾向于以三甲医院专科医生为核心的慢病服务,但是医生既没有那么多时间也没有那么强的经济动力去提供这类服务,造成了资源上的错配。
单纯线上模式无法提高患者依从性。患者依从性受到很多因素的影响,而单纯的线上用户教育和跟踪督促或者激励机制对于提高患者依从性的效果并不明显,必须进行线上线下的结合。
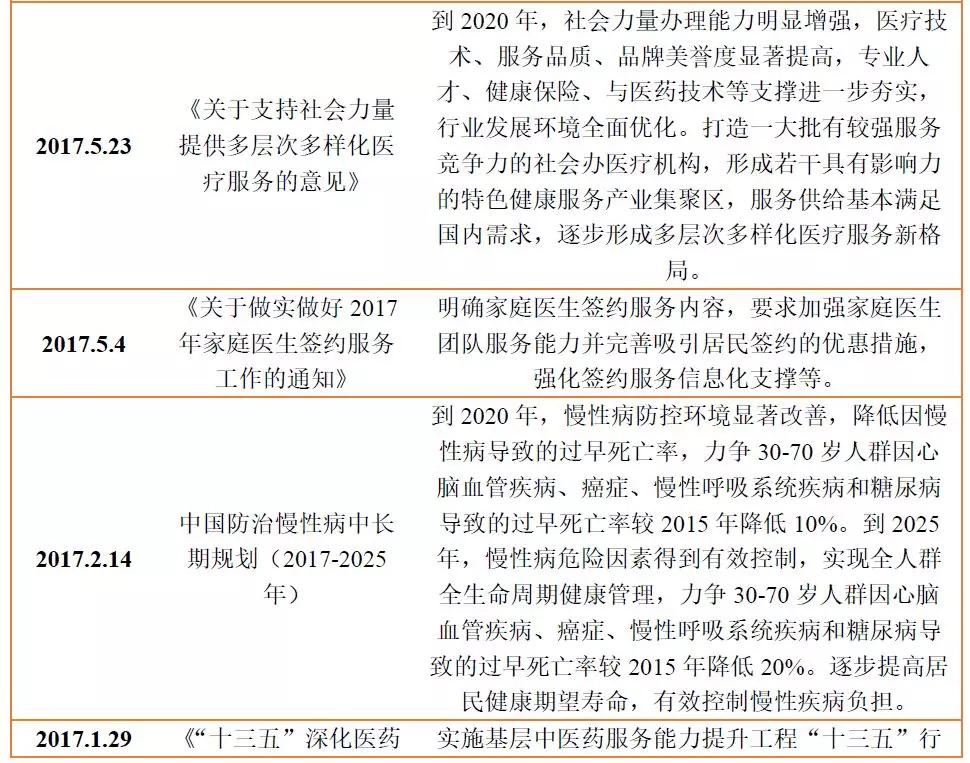
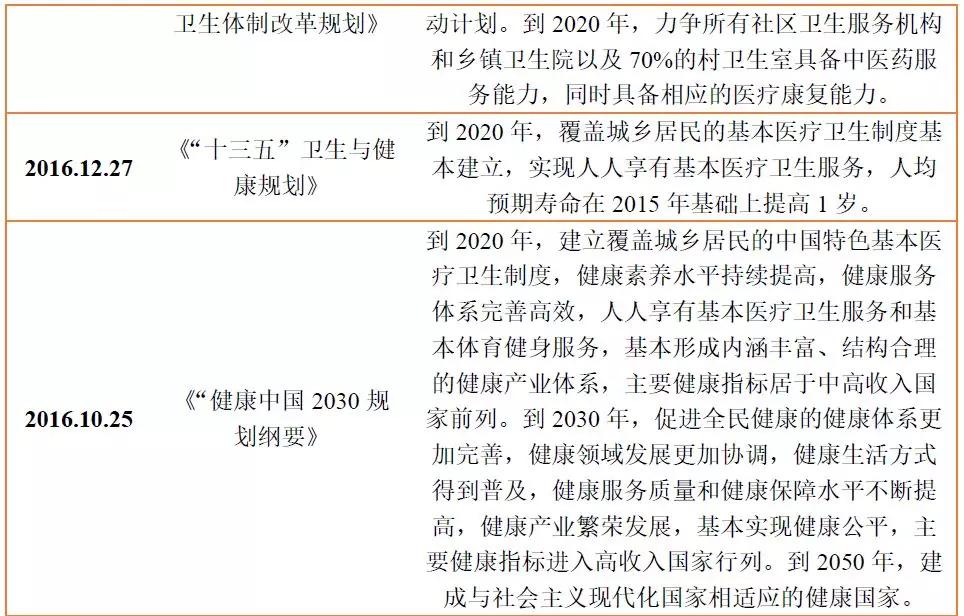
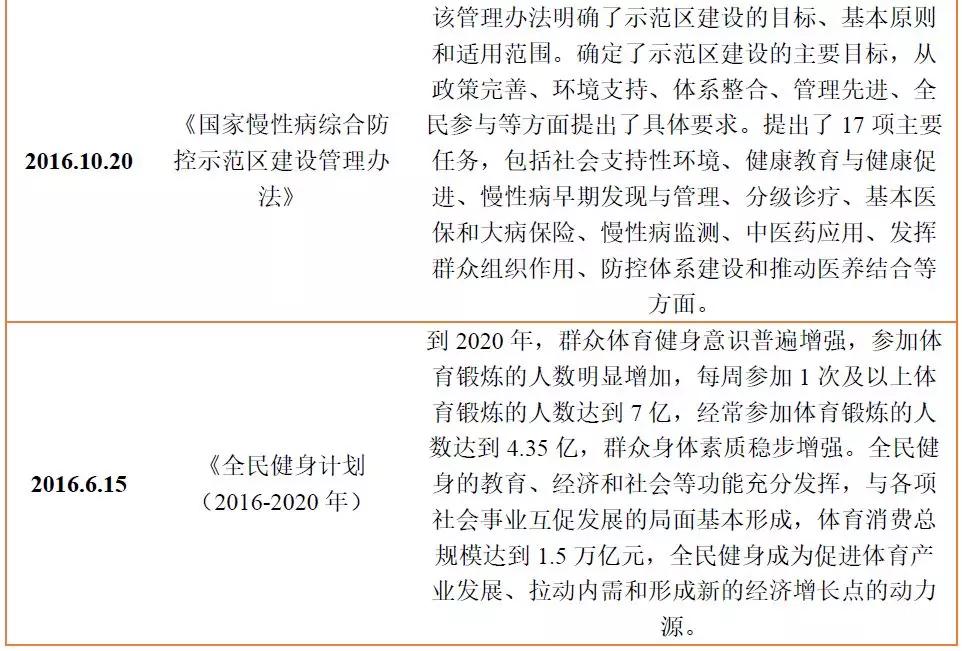
为了加强慢性病的防控工作,除了形成三级预防体系之外,国家还从政策层面上对慢病管理进行了倾斜。2016下半年以来国家发布的政策中,国家慢性病综合防控示范区建设管理办法》和《中国防治慢性病中长期规划(2017-2025年)》都对慢病管理防控做出了重要部署。
除国家宏观层面的政策之外,全国各省市也相应出台了许多政策,涉及到医保政策、健康服务、慢病防治等诸多方面,比如浙江温州于2017年12月出台了《关于完善慢性病门诊医保政策有关事项的通知》,提出要建立医保慢性病管理制度、建立健全慢性病病种处方管理制度、探索建立慢性病药品等第三方配送机制。
上海于2017年2月发布《上海市社区健康管理工作规范——慢性病综合防治(2017年版)》,要求完善“政府主导”慢性病综合防控机制,提升“医防融合”慢性病综合防控内涵,进一步巩固慢性病综合防控效果,全面推进慢性病综合防控工作等。
北京于2017年3月发布了《关于印发北京市慢性病综合防控示范区建设管理办法的通知》,提出了一系列慢性病规范化防控措施。
以美国、日本和德国等为代表的发达国家在慢病管理上起步早、发展充分,形成了较为成熟的慢病管理模式。
美国:信息化慢病管理模式。美国的慢病管理信息化走在世界前列,1985年就研发了电子健康管理系统(MINT),2003年在长滩等地推广应用慢病管理系统(CDM),其规范、持续的慢病监测加上定期的大规模流行病学信息收集和管理已经逐步从单一病种过渡到了多病种,从局部应用发展到了区域共享,有效推动了慢病防控与病人自我管理、健康支持系统等的结合,并且逐渐呈现标准化、整合化和互动化的趋势。
日本:政府主导的慢病管理模式。日本慢病管理模式的特点是以政府为主导进行自上而下的推进,从国家层面制定方针政策,由各县市负责制定具体实施目标和活动内容,带动全民参与。政府在给予中小企业大力支持的同时,建立了特定健康检查和特定保健指导制度,此外,日本政府还自上而下制定了一系列健康管理相关法案,促进民众对慢病管理认知和防控意识的提高。
德国:社区慢病管理模式。德国的慢病管理模式从社区卫生服务入手,加大了对社区服务的投入,提高全科医生比例的同时还提高了他们的收入。社区各机构之间通过相互配合来实现慢病防控,全科医生诊所提供门诊服务,康复和护理机构提供出院后的康复和护理服务,私人医生、医院和独立医师协会共同负责家庭保健和健康检查等预防保健工作。
“立体式”管理模式。近年来我国已经形成了以三级医院为指导、以社区卫生服务中心为中心、以社区卫生服务站为基础的慢性病三级预防体系,然而在大部分基层医疗单位,管理形式依然比较单一,对患者的慢病管理能力较为缺乏,因此中华中医药学会已经在部分基层中医院率先探索“立体式”的科学管理模式,为患者提供全面、连续、主动的管理,以达到促进健康、延缓慢病进程、减少并发症、延长寿命、提高生活质量等全方位多角度的健康服务。
上海“1+1+1”模式。2016年上海在社区卫生服务综合改革中,推出“1+1+1”签约服务试点,即居民根据自愿,在与家庭医生签约基础上,可再选择1家区级和1家市级医院签约。试点优先满足60岁以上老年人与慢性病居民的签约需求,再逐步扩大,签约居民通过家庭医生,可以优先预约就诊,帮助及时转诊到大医院、找到合适的医生,还可以享受慢病长处方(从1至2周配药量扩大到1至2个月)、延伸处方(在社区延续上级医院的处方)等便利服务。目前,上海市“1+1+1”医疗机构组合签约人数已超500万名,其中60岁及以上老年人322万名,已签约居民中72%在“1+1+1”签约医疗机构组合内就诊,在签约社区卫生服务中心就诊比例达到50%。
基层慢病互联网模式。互联网在排队叫号、检查报告、一站式结算、诊后随访等就医流程中带来了巨大的改变。慢病管理信息化企业通过与基层医疗机构的广泛合作,可以为慢病患者提供包括体检、诊断、电子病历、专家咨询、药物配送等全流程的慢病管理服务,同时结合线下医院、药房和体检中心等,形成闭环的服务模式。
此外,国内还有诸如厦门“三师共管”的以线下为主的服务模式、以药房为中心的线上线下融合管理模式,以及给予移动医疗APP和可穿戴设备的纯粹线上管理模式等。
部分参考文献:
《美国卫生组织体系20年的变革和经验》,高军等;
《日本预防控制慢性病新型健康管理模式的研究及启示》,刘晓丽;
《德国社区卫生服务的现状及对我们的启示》,杨春华、宜瑞祥;
《基层探索慢病“立体式”管理模式》,丁洋。